| Главная » Статьи » Новости города |
Рентген маточных труб на проходимость (ГСГ) #8212 как делают, последствия, когда можно беременетьСодержание: Рентген матки – метод рентгенодиагностики, предполагающий контрастирование ее полости и последующую визуализацию изменений на полученных рентгенограммах. Сокращенно метод называется ГСГ. Фото: гистеросальпингография #8212 обтурация правой маточной трубы Существует 2 его варианта: вливание контрастного вещества и изучение состояния органов с помощью ультразвуковой диагностики (эхо) или рентгена. Контроль продвижения контраста с помощью УЗИ проводится в темноте. ГСГ безопасна, но не обеспечивает достаточного качества изображения. Рентген маточных труб позволяет четко изучить строение органа, но обладает существенным недостатком – нельзя планировать беременность после проведения процедуры, так как она сопровождается радиационной нагрузкой. Что такое гистеросальпингография (ГСГ) в гинекологииГистеросальпингография (ГСГ) – рентген или УЗИ маточных труб и матки, позволяющее оценить их проходимость и выявить причину невозможности зачатия. Процедура проводится, когда беременность не наступает длительное время, а объективных факторов возникновения патологии при использовании других диагностических процедур врачи не обнаруживают. Такому обследованию в гинекологии подвергаются 1-2% современных женщин, но наблюдается тенденция к увеличению показателей. Гистеросальпингография, рентген при которой не приводит к высокой лучевой нагрузке, является одним из лучших рентгеновских обследований для определения проходимости матки и труб. Процедура вызывает много вопросов у пациентов: «ГСГ – что это такое», «ГСГ – это больно», «можно ли забеременеть после гистеросальпингографии». Ответы на них найдете ниже. Как делают рентген маточных трубРентген матки и труб (гистеросальпингография, ГСГ) делают для оценки их проходимости у женщин, которые не могут длительное время зачать ребенка. Как делают ГСГ:
Выполняют гистеросальпингографию после предварительного исследования, чтобы оценить возможные побочные эффекты во время и после процедуры. При необходимости пациентам вводится общий наркоз, когда существует опасность болевого шока. При местном обезболивании вводится лидокаин. Фото метросальпингограммы: дефект наполнения указан стрелкой После того как исключена беременность и выполнена проверка состояния женщины (отсутствие воспаления влагалища и противопоказаний), пациентку укладывают на диагностический стол. Вводится контраст и врачи делают снимки. Женщине необходимо будет повернуться на правый и левый бок. загрузка. В процессе ГСГ специалисты просят не сопротивляться боли. Если пациентка «сжимается» от боли, получаются искаженные результаты. Конечно, сложно расслабиться во время такого неприятного исследования матки, но это необходимо для получения достоверных результатов. Большая часть женщин при выполнении ГСГ не испытывает дискомфорта, так как легкие болевые ощущения внизу живота можно терпеть. Больно лишь на начальных этапах процедуры. Гистеросальпингографию делают с 7-го по 15-й день, но некоторые гинекологи выполняют ГСГ и на 25-й день. На поздних сроках эффективность обследования матки и маточных труб снижается, так как разрастание эпителия может привести к блоку прохождения контрастного вещества. Существует опасность ранней беременности, которая не диагностируется тест-полосками, поэтому контрастный рентген матки не рекомендуется выполнять раньше 5-го дня. Что показывает ГСГГСГ показывает:
Существует мнение о том, что гистеросальпингография способствует зачатию, так как при наполнении контрастным веществом на масляной основе улучшается проходимость труб. Под давлением раствора могут исчезать спайки и рубцы. Противопоказания к проведению гистеросальпингографии:
Перед выполнением процедуры следует пройти тест на беременность и бактериологическое исследование. Фото метросальпингограмммы: скопление контраста в расширенных маточных трубах (сактосальпинкс) Проверка проходимости труб при планировании беременностиПоверка проходимости труб с помощью гистеросальпингографии требует предварительной подготовки. За неделю до процедуры следует отказаться от обследований и использования спреев, вагинальных свечей, таблеток и других средств интимной гигиены. Рентген негативным образом влияет на плод, поэтому удостоверьтесь, что вы не беременны. Для повышения качества обследования рентген-проверка матки должна осуществляться до месячных, так как слизистая оболочка матки имеет большую толщину, а в первые недели менструации она отторгается, что затрудняет прохождение контрастного вещества. Результаты проходимости и беременностьПроходимость репродуктивных органов на рентген-снимках оценивается следующим образом:
Какие результаты может показать рентген:
Результаты ГСГ относительно болезней матки достоверны на 80%. Если контрастный рентген назначается для определения маточной патологии, следует проводить гистероскопию. После получения результатов врачи в большинстве могут спрогнозировать, возникнет ли у женщины беременность. Непроходимость маточных труб требует оперативного лечения, а воспалительные болезни матки можно устранить антибиотиками. Какие последствия гистеросальпингографииГистеросальпингография считается безопасной процедурой. Ее последствия минимальны и возникают редко. У 2% пациенток после ее выполнения возникают серьезные последствия в виде сильных болей внизу живота, аллергической реакции на контраст. Обычно аллергическая реакция развивается у представительниц прекрасной половины, у которых ранее прослеживалась аллергия на другие лекарственные препараты. Последствия рентген-обследования опасны радиационным излучением. Под воздействием радиации возникают мутации в клетках. Вследствие этого необходимо исключать беременность перед выполнением процедуры. Средняя доза излучения при ГСГ составляет от 4 до 5,5 мГр. Считается, что такое рентгеновское облучение не способствует мутациями, поэтому не приносит вреда женщине. Еще одно последствие ГСГ – кровянистые выделения. Они могут быть связаны с повреждением эпителия при выполнении процедуры. Проводя рентген-гистеросальпингографию, врачи не могут исключить такие последствия, как травматизация эпителия репродуктивных органов. О них женщина предупреждается заранее. Не следует удивляться, если после процедуры появились обильные кровянистые выделения. Если выделения имеют неприятный запах, возможно присоединение инфекции. Иногда после ГСГ возникает задержка месячных. Она обусловлена стрессом и переживаниями, которые испытывает представительница прекрасной половины при выполнении манипуляции. После ГСГ в течение 2 дней следует воздержаться от интимной жизни. Это исключает риск проникновения бактериальных агентов в шейку матки. Во время введения контрастного вещества возникает риск бактериальной инфекции. Чтобы она была удалена вместе с контрастом, следует исключить интимные отношения на короткий срок (2-3 дня). Мероприятия оправдываются тем, что после них может наступить долгожданная беременность. Подготовка к ГСГДля тех, кто собирается делать ГСГ, подготовка включает следующие этапы:
Накануне исследования следует сделать клизму. Процедура проводится на пустой желудок, чтобы не было скопления газов в кишечнике. Классический вариант обследования требует приема но-шпы для расслабления гладкой мускулатуры и обезболивающих препаратов. При наличии лейкоцитов в мазке из влагалища необходимо будет повторно сдать анализ после лечения. При отсутствии вторичных изменений рентгеноконтрастное обследование труб и матки делают амбулаторно. При высокой вероятности развития осложнений после ГСГ она будет проводиться стационарно. ГСГ – больно ли этоБольно лишь введение контраста, но большинство представительниц прекрасной половины человечества спокойно переносит этот дискомфорт. Беременность – долгожданное явление, поэтому ради нее можно потерпеть 20 секунд. Если женщина рожала, она знает, что такое боль. Только предвзятое психологическое отношение к процедуре вызывает страх и усиливает болевую чувствительность. Чтобы ее снять, врач вводит лидокаин. Чем от рентгена отличается эхогистеросальпингография (УЗИ)Ультразвуковая (эхо) гистеросальпингография не обладает степенью достоверности, сравнимой с рентгеном. Процедура не приводит к радиационному облучению пациентов – это ее основное преимущество. Ультразвуковое исследование матки и труб проводится с 5-го по 10-й день менструального цикла. Делают его через брюшную полость и при внутривлагалищном расположении датчика. Показания к проведению эхогистеросальпингографии:
Ультразвуковое обследование не занимает много времени и проводится амбулаторно. Если полученных данных достаточно, нет необходимости в использовании рентгена. Основным преимуществом такого подхода является отсутствие необходимости выполнения рентгена при выявлении причины непроходимости маточных труб на контрастном УЗИ. ЭхоГСГ – диагностическое исследование, которое требует лишь затрат времени врача и тщательной подготовки пациентки. Даже если наступила беременность, процедуру можно проводить (со второго триместра). Подведем итог. при выборе, какое ГСГ делать, советуем женщинам начать с эхогистеросальпингографии. Если она показывает проходимость маточных труб и матки, автоматически отпадает необходимость в применении рентгена. Когда при УЗИ определена непроходимость, потребуется рентгенодиагностика. Такой подход позволяет исключить необоснованное облучение пациента. Перед процедурой убедитесь, что беременность не наступила! загрузка. (Нет голосов, будьте первым) УЗИ в ВолгоградеГде в Волгограде можно сделать УЗИ? Где в Волгограде можно сделать детское УЗИ?МЕДИЦИНСКАЯ КЛИНИКА «ДЕМЕТРА» г. Волгоград, Центральный р-н, ул. Невская, 11А, ост. «Кинотеатр «Родина», предварительная запись по телефонам: 55-11-21, 8-927-506-55-55
Исследование проводится с помощью современного УЗД-аппарата с высокочастотным датчиком с последующей компьютерной обработкой изображения. В клинике репродуктивного здоровья «Деметра» представлен широкий спектр ультразвуковых методик и исследований и для взрослых и для детей:
Что такое ультразвуковое исследование брюшной полости?УЗИ брюшной полости – это метод исследования, использующийся для оценки состояния таких органов, как почки, печенm, желчный пузырь, поджелудочная железа, селезенка, брюшная аорта и других кровеносных сосудов брюшной полости. Методика ультразвукового исследования брюшной полости позволяет:определить размер, форму и расположение печени, выявить разлитие желчи и прочих заболеваний печени (цирроз, увеличение печени, жировое перерождение печени (жировой гепатоз), отклонения в показателях печеночных тестов) определить наличие камней в желчном пузыре, воспаления самого желчного пузыря (холецестит) или закупорки желчных протоков,определить наличие камней в почках,при увеличении селезенки выявить ее возможные повреждения или заболевания, выявить заболевания поджелудочной железы (панкреатит, рак поджелудочной железы), УЗИ почек позволяет найти причину нарушения оттока мочи, определить размер почек, наличие в них опухолей и жидкости, определить наличие рецидивирующих инфекций мочевыводящих путей, выявить опухоли органов брюшной полости выявить наличие свободной жидкости в брюшной полости (асцит), обнаружить, замерить или осуществлять мониторинг аневризмов брюшной аорты. Показания к УЗИ брюшной полости:
Зачастую УЗИ брюшной полости сочетается вместе с допплеровским исследованием (если необходимо оценить кровоток по сосудам: брюшной отдел аорты, чревный ствол, почечные артерии и т.д.). УЗИ брюшной полости в сочетании с допплером применяется при:тромбозе сосудов органов брюшной полости, стенозе (сужении) сосудов органов брюшной полости,при диагностике новообразований брюшной полости, при оценке врожденных мальформаций (патологическая связь между венами и артериями, обычно врожденная) сосудов органов брюшной полости. Как проводиться подготовка к УЗИ брюшной полости?При подготовке к УЗИ брюшной полости за 2-3 дня до обследования рекомендуется перейти на бесшлаковую диету, исключить из рациона продукты, усиливающие газообразование в кишечнике (сырые овощи, богатые растительной клетчаткой, цельное молоко, чёрный хлеб, бобовые, газированные напитки, а также высококалорийные кондитерские изделия - пирожные, торты). Целесообразно в течение этого промежутка времени принимать ферментные препараты и энтеросорбенты (например, фестал, мезимфорте, активированный уголь или эспумизан по 1 таблетке 3 раза в день), которые помогут уменьшить проявления метеоризма. УЗИ органов брюшной полости необходимо проводить натощак, если исследование невозможно провести утром, допускается лёгкий завтрак. Не рекомендуется курить до исследования. Если вы принимаете лекарственные средства, предупредите об этом врача УЗИ. Нельзя проводить исследование после гастро- и колоноскопии. Что такое ультразвуковое исследование в акушерстве?УЗИ в акушерстве позволяет определить срок беременности, расположение плода в матке, его состояние, наличие пороков развития, локализацию плаценты, количество и качество околоплодных вод. УЗИ в первом триместре может применяться с ранних сроков беременности, УЗИ до 8 недель проводится по медицинским показаниям. Показания к применению УЗИ в первом триместре:
В какие сроки проведиться УЗИ при беременности?Первый скрининг проводится в 10-14 недель. Целью первого скрининга является исключение пороков развития, выявление ранних признаков хромосомной патологии, решение вопроса о целесообразности сохранения беременности, составление прогноза течения беременности. Второй скрининг проводится в 20-22 недели и позволяет изучить основные параметры внутриутробного развития ребенка, исключить отставания и пороки развития, оценить строение и анатомические параметры плода, определить количество и качество околоплодных вод. Определяется место локализации плаценты, ее толщина, структура и плотность. Помимо этого оцениваются анатомические особенности будущей матери: тела и шейки матки, состояние придатков подтверждается или исключается угроза прерывания беременности. Третий скрининг проводится на 30-34 неделе. Особое внимание уделяется состоянию плода и плаценты, исключаются задержки развития, обвитие плода пуповиной, гипоксических изменений внутренних органов, внутриутробное инфицирование. УЗИ в 3 триместре дает возможность профилактировать осложнения, корригировать выявленные изменения, определить оптимальный срок и способ родоразрешения.По показаниям УЗИ может применяться многократно. В клинике репродуктивного здоровья «Деметра» УЗИ проводится на всех триместрах беременности. Получение полной информации о своем состоянии, консультация специалиста УЗД. Возможность присутствия родственников во время исследования. Абсолютно бесплатно можно получить фотоснимки плода по электронной почте. Подарочный вариант фотографии малыша.Запись результатов УЗИ на CD-носителе. Что такое ультразвуковое исследование молочных желез?УЗИ молочных желез является как самостоятельным методом выявления доброкачественных и злокачественных образований в молочной железе, так и дополнительным, применяемым в совокупности с маммографией. УЗИ молочных желез особой подготовки не требует, но желательно исследование проводить в первой половине менструального цикла.Методика ультразвукового исследования молочных желез позволяет:выявить образования различного происхождения (фиброзно-кистозную мастопатию, кисты молочных желез) изучать состояние плотных молочных желез у молодых женщин следить за динамикой уже выявленных доброкачественных образований молочных желез. Показания к УЗИ молочных желез:
Что такое ультразвуковое исследование почек?Ультразвуковое исследование почек (УЗИ почек) – это малоинвазивная процедура, с помощью которой можно установить форму, размер и месторасположение почек, а также других структур, таких как мочеточник и мочевой пузырь. Особой подготовки к УЗИ почек не требуется. При необходимости исследования мочевого пузыря, не следует опорожнять его до процедуры.Методика ультразвукового исследования почек позволяет:быстро визуализировать почки, оценить их структуру оценить почечный кровоток выявить кисты и опухоли почек выявить гидронефроз (расширение чашечно-лоханочной системы) визуализировать конкременты (камни), возникающие при мочекаменной болезни обнаружить воспалительные процессы (пиелонефрит, абсцессы). Показания к УЗИ почек:
Что такое ультразвуковое исследование сосудов?Методика ультразвукового исследования сосудов позволяет:
Обследование и написание заключения УЗИ занимает 10-15 мин. В особо сложных ситуациях исследование требует до 30-40 минут. Что такое ультразвуковое исследование щитовидной железы?УЗИ щитовидной железы – это метод исследования щитовидной железы, с помощью которого можно оценить ее размеры и выявить наличие структурных изменений, наблюдающихся при заболеваниях щитовидной железы (зоб, опухоли щитовидной железы, аденома щитовидной железы и пр.)Показания к УЗИ щитовидной железы:
Как проводиться подготовка к УЗИ органов малого таза (мочевой пузырь, матка, придатки у женщин)?Исследование проводится при полном мочевом пузыре, поэтому необходимо не мочиться до исследования в течение 3-4 часов и выпить 1 л негазированной жидкости за 1 час до процедуры. Для трансвагинального УЗИ (ТВУЗИ) специальная подготовка не требуется, это исследование используется в том числе для определения беременности на ранних сроках. Как подготовиться к УЗИ мочевого пузыря и простаты у мужчин?
Источники: http://x-raydoctor.ru/rentgen/reproductive/matochnye-truby.html, http://www.doctorakimov.ru/diagnostika/uzi/ | |
| Просмотров: 1624 | |
| Всего комментариев: 0 | |



 В клинике репродуктивного здоровья «Деметра» Вы можете пройти УЗИ в любое удобное для Вас время (по предварительной записи). Стоимость УЗИ уточняйте по телефонам.
В клинике репродуктивного здоровья «Деметра» Вы можете пройти УЗИ в любое удобное для Вас время (по предварительной записи). Стоимость УЗИ уточняйте по телефонам.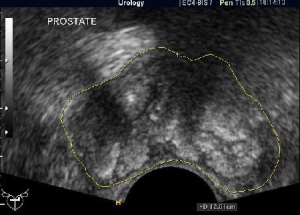 Учитывая значительный дефицит йода питьевой воде и в пище нашего региона, рекомендуется проводить УЗИ щитовидной железы ежегодно при выявленных отклонениях, и один раз в 2-3 года – в целях профилактики.УЗИ щитовидной железы не требует специальной подготовки. Исследование проводится с помощью современного УЗД-аппарата с высокочастотным датчиком с последующей компьютерной обработкой изображения (оценивается положение, размеры (объём), структура щитовидной железы, состояние тканей, окружающих железу, сосудистых структур, лимфатических узлов). При выявлении патологических образований проводится оценка кровотока допплерографическим методом.
Учитывая значительный дефицит йода питьевой воде и в пище нашего региона, рекомендуется проводить УЗИ щитовидной железы ежегодно при выявленных отклонениях, и один раз в 2-3 года – в целях профилактики.УЗИ щитовидной железы не требует специальной подготовки. Исследование проводится с помощью современного УЗД-аппарата с высокочастотным датчиком с последующей компьютерной обработкой изображения (оценивается положение, размеры (объём), структура щитовидной железы, состояние тканей, окружающих железу, сосудистых структур, лимфатических узлов). При выявлении патологических образований проводится оценка кровотока допплерографическим методом.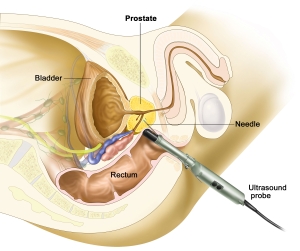 У мужчин исследование простаты проводится при полном мочевом пузыре, поэтому необходимо не мочиться до исследования в течение 3-4 часов и выпить 1 л негазированной жидкости за 1 час до процедуры. Перед трансректальным исследованием простаты (ТРУЗИ) необходимо сделать очистительную клизму. Желательно для подготовка к ТРУЗИ простаты накануне исследования выполнить 2 очистительные клизмы в 20-00 и в 21-00 (по 1,5 литра каждой).
У мужчин исследование простаты проводится при полном мочевом пузыре, поэтому необходимо не мочиться до исследования в течение 3-4 часов и выпить 1 л негазированной жидкости за 1 час до процедуры. Перед трансректальным исследованием простаты (ТРУЗИ) необходимо сделать очистительную клизму. Желательно для подготовка к ТРУЗИ простаты накануне исследования выполнить 2 очистительные клизмы в 20-00 и в 21-00 (по 1,5 литра каждой).